Вторичные формы туберкулеза легких
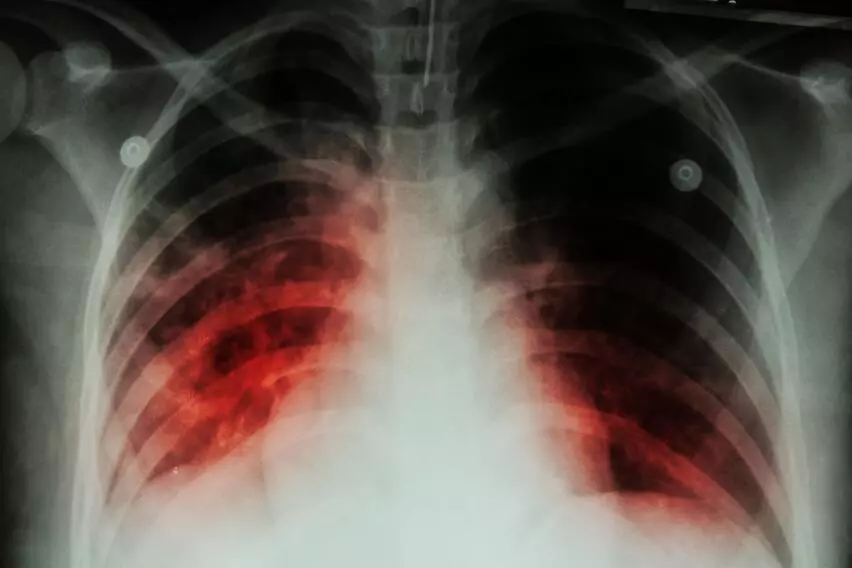 Туберкулез, возникший в условиях существующего противотуберкулезного иммунитета, принято называть вторичным. Следовательно, он возникает у ранее инфицированных людей.
Туберкулез, возникший в условиях существующего противотуберкулезного иммунитета, принято называть вторичным. Следовательно, он возникает у ранее инфицированных людей.
Свойства, присущие вторичному туберкулезу, описал все тот же Роберт Кох. Развиваться вторичный туберкулез может по двум причинам — при эндогенной реактивации (реактивация старого очага в организме) и при экзогенной суперинфекции (повторном массивном проникновении микобактерий в организм извне).
Несмотря на то, что у больного вторичным туберкулезом сформирован специфический иммунитет, прогноз заболевания на 90% зависит от своевременно начатой рациональной химиотерапии.
Начало заболевания обычно протекает скрыто, у больного некоторое время не возникает никаких жалоб. Однако фактически поражение легкого прогрессирует в течение нескольких недель. При естественном течении процесса у трети пациентов отмечают длительное течение заболевания с периодами ремиссий и обострений. В среднем 60% пациентов, не получающих лечения, умирают в течение 2,5 лет.
При прогрессировании поражения легкого центральный некроз сопровождается развитием казеоза, названного так за внешнее сходство некротизированного материала с творожистыми массами, которые могут быть частично разжижены. Для туберкулеза характерны очаги-отсевы, появляющиеся вслед за основным поражением. Этот признак используют при дифференциальной диагностике туберкулеза и опухолей.
Некротический материал может отторгаться через бронхи с образованием легочных каверн — полостных образований туберкулезной природы. В это же время возможен бронхогенный отсев с появлением новых участков экссудативного воспаления. У некоторых больных процесс может захватывать сегмент или долю. Иногда бронхогенное распространение туберкулеза происходит вследствие прорыва пораженного перибронхиального лимфатического узла в просвет бронха (аденогенный туберкулез).
С прогрессированием туберкулеза легкое утрачивает свою нормальную структуру. Типичны развитие фиброза, уменьшение объема легкого и подтягивание легких вверх. Если же своевременно начата химиотерапия, недавно выявленное поражение заживает с относительно небольшими потерями легочной ткани.
Один из основных признаков туберкулеза — кашель. Мокрота обычно скудная и негнойная. Кровохарканье встречается довольно часто, но обычно ограничивается прожилками крови в мокроте. Массивные, угрожающие жизни легочные кровотечения чаще встречаются при далеко зашедших деструктивных процессах.
Физикальное исследование больного легочным туберкулезом обычно выявляет скудные данные, появляющиеся лишь при достаточно обширном поражении. Иногда выслушивают хрипы на верхушках легких, усиливающиеся после покашливания. При больших кавернах выслушивают амфорическое дыхание. При перкуссии над верхушками возможно укорочение звука, свидетельствующее об обширном поражении.
Задача врача — убедить пациента посвятить один год жизни лечению начальной формы вторичного туберкулеза, т.к. иначе с туберкулезом у пациента будет связана вся оставшаяся жизнь. Это не значит, что больной все время лечения будет пребывать в стационаре с ограниченными удобствами и общаться с непростым в социальном плане коллективом больных. Прежде всего, лечение — регулярный прием всех препаратов, назначенных врачом. В оптимальном варианте — это контролируемая химиотерапия, именуемая за рубежом DOT, о которой мы поговорим в беседах о лечении.
Очаговый и инфильтративный туберкулез
Самая малая вторичная форма легочного туберкулеза — очаговый туберкулез, способный носить характер вновь выявленного (мягко-очаговый) или инволютивного (фиброзно-очаговый), как следствие обратного развития более тяжелых форм. Клиника этой формы скудна. Больные, как правило, не выделяют микобактерии. Выявляют эту форму при флюорографии или рентгенологическом исследовании.
Сложность ведения этой формы туберкулеза состоит в скудности симптоматики, Пациент еще не верит до конца в свою болезнь. Взрослый человек привык чувствовать, что болеет. Здесь же выявляют болезнь, как бы сидящую в засаде, еще до ее страшного прыжка. Если начать полноценную химиотерапию на этапе мягкоочагового туберкулеза, практически гарантирован полный успех излечения пациента.
Очаг — тень с четкими контурами, диаметром до 1 см. Одиночный очаг, выявленный при рентгенологическом обследовании, при отсутствии клиники требует дальнейшего наблюдения. Если на повторном снимке диаметр очага увеличился, основное внимание следует уделить онкологическому диагностическому поиску. Если очагов стало несколько, более вероятно их туберкулезное происхождение. Важно помнить, что для туберкулеза характерна локализация в I, II и VI сегментах, а рак чаще локализуется в III сегменте. Если группы очагов расположены симметрично на обеих верхушках, возможен ограниченный диссеминированный туберкулез.
Очаговые тени встречают при неспецифической пневмонии, однако в этом случае чаще налицо клиника пневмонии, выслушиваются влажные хрипы, тогда как для мягкоочагового туберкулеза это большая редкость. Характерна локализация процесса в нижних отделах легких (VIII, IX и Х сегменты). Через 2-3 недели рациональной антибиотикотерапии очаги пневмонии рассасываются.
Встречают очаги в легких, которые не увеличиваются ни в объеме, ни в количестве и не реагируют на лечение. Чаще всего это очаговый пневмосклероз.
Инфильтративный туберкулез легких — самая распространенная форма вторичного туберкулеза, характеризующаяся наличием инфильтрата в легких.
Инфильтрацией патоморфологи называют заполнение ткани клетками воспаления. В рентгенологической практике под инфильтратом понимают негомогенное затенение с нечеткими контурами диаметром более 1 см.
Инфильтративный туберкулез может протекать бессимптомно при бронхо-лобулярном инфильтрате либо с достаточно выраженными симптомами туберкулезной интоксикации, кашлем и даже кровохарканьем при лобите. Проявления других клинико-рентгенологических форм нарастают последовательно от сегментита, округлого инфильтрата, облако-видного инфильтрата и перисциссурита (с вовлечением междолевой борозды) до казеозной пневмонии, выделенной ныне в отдельную клиническую форму.
Казеозная пневмония характеризуется поражением одной доли легкого и более, массивным казеозным некрозом с последующим его распадом и отторжением, угнетением иммунных реакций (несмотря на бацилловыделение, туберкулиновые пробы гипо- или анергические). Казеозная пневмония — вариант старинного диагноза скоротечная чахотка, ныне звучащего как остропрогрессирующая форма туберкулеза. В настоящее время остропрогрессирующие формы встречают в 8-10% случаев среди впервые выявленных больных, летальность в течение первого месяца заболевания составляет 14%.
Клиническая картина инфильтративного туберкулеза варьирует от скудной симптоматики при малых формах до тяжелейшего токсического состояния при обширных и запущенных формах. Ригидность и/или болезненность мышц плечевого пояса (симптом Воробьева—Поттенджера) свидетельствует о возникновении сухого апикального плеврита и отражает реакцию плевры на субкортикально расположенное поражение верхушки легкого.
Клинические варианты течения инфильтративного туберкулеза легких сопровождаются преобладанием различных типов тканевых реакций.
При лобитах и казеозной пневмонии преобладает альтеративный тип. Он характеризуется повреждением ткани вплоть до развития творожистого некроза с очень слабо выраженным, а иногда и полным отсутствием микроциркуляторной и клеточной реакции.
При облаковидном инфильтрате чаще встречают экссудативную реакцию, проявляющуюся повышенной сосудистой проницаемостью, образованием жидкого выпота с примесью фибрина, эмиграцией первоначально полинуклеарных, а затем — мононуклеарных лейкоцитов, В ткани выявляют большое количество микобактерий, очаг воспаления может подвергаться творожистому некрозу.
При круглых инфильтратах преобладает воспалительно-продуктивная реакция. Формируется туберкулезная гранулема, содержащая в центре аморфный детрит (следствие альтерации ткани, вплоть до некроза), по периферии детрита частоколом расположен вал из нескольких рядов эпителиоидных клеток, далее кнаружи s вал из лимфоцитов с примесью макрофагов и плазматических клеток. Между эпителиоидными клетками и лимфоцитами встречают гигантские многоядерные клетки Пирогова-Лангханса. Капилляры можно обнаружить только в наружных зонах бугорка до эпителиальных клеток.
Туберкулезные инфильтраты чаще локализуются в I, II и VI сегментах, при поражении 2-х и более сегментов типичны признаки распада легочной ткани — возникновение просветлении на фоне инфильтрации, а также появление очагов-отсевов.
При вновь выявленном верхнедолевом инфильтрате без бацилловыделения больного обычно ведут как пациента с внебольничной пневмонией: назначают аминопенициллины или цефалоспорины 2-го поколения на 10-12 дней. При отсутствии эффекта дальнейший диагностический поиск может быть направлен на выявление туберкулеза и онкологических заболеваний. Антибактериальная терапия может снять перифокальную инфильтрацию при опухоли легкого, и на повторном снимке станет видна округлая или полициклическая тень.
Если с нарастанием локальной тени происходит смещение органов средостения в здоровую сторону, это должно настораживать в отношении опухоли.
Если в динамике происходит смещение органов средостения в сторону локальной тени, это скорее ателектаз или фиброз (цирроз). Если появление инфильтрата любой локализации связано с воздействием аллергена или глистной инвазией и сопровождается эозинофилией, весьма вероятен эозинофильный легочный инфильтрат. При динамическом исследовании изменения в легком могут менять локализацию, за что были названы летучими.
Если лечение больного носит пробный, диагностический характер следует придерживаться правила — либо препараты широкого спектра действия, либо противотуберкулезные. Не следует при этом варианте лечения назначать стероиды. В противном случае вы не сможете истолковать результат лечения в пользу того или иного диагноза. Так, назначение изониазида, рифампицина, стрептомицина в сочетании с преднизолоном может привести к положительной динамике при пневмонии, эозинофильном инфильтрате и свежем инфильтративном туберкулезе.
Туберкулема
Туберкулема легкого — относительно благоприятная форма, характеризующаяся казеозным фокусом, окруженным соединительнотканной капсулой диаметром более 1 см. Туберкулема чаще всего бывает результатом инволюции экссудативно-казеозного фокуса у лиц с высоким уровнем специфического иммунитета (туберкулиновые пробы чаще гиперергические). Различают мелкие туберкулемы (до 2 см в диаметре), средние (2-4 см) и крупные (более 4 см в диаметре).
Выделяют различные анатомические типы туберкулем. По характеру ее тени различают гомогенную и слоистую туберкулемы, по количеству — солитарную и конгломератную, а также инфильтративно-пневмонического типа и псевдотуберкулему при заполнении каверны казеозом. Эту форму туберкулеза можно излечить как консервативно, так и посредством резекции легкого.
Диагностика. Учитывают наличие контакта с больным туберкулезом, высокую чувствительность к туберкулину, скудные клинические и лабораторные данные.
Форма фокуса на рентгенограмме при этой форме туберкулеза -от круга до неправильного овала, очертания тени обычно четкие (за исключением инфильтративно-пневмонического варианта).
Расположены туберкулемы чаще субкортикально.
При внимательном изучении можно обнаружить, что структура тени туберкулемы неоднородна за счет более плотных включений, кальцинатов, расположенных как в центре, так и по периферии. В слоистых туберкулемах, порожденных волнообразными обострениями и повторными инкапсуляциями процесса, отмечают чередование кольцевидных и полукольцевидных структур, лучше видимых на томограммах.
При обострении туберкулемы по инфильтративному типу исчезает четкость контуров тени и увеличивается ее размер. При обострении по типу деструкции размер и очертания фокуса не меняются, но появляется одно или несколько просветлении. Чаще расплавление казеоза определяется на ограниченном участке в нижнемедиальном отделе туберкулемы близ устья потенциального дренирующего бронха.
Первостепенная задача врача, выявившего в легком округлую тень, — исключение рака легкого или другой злокачественной опухоли в кратчайший срок, используя для этого трахеобронхоскопию с биопсией, КГ, микробиологические и цитологические методы. Врачу общей практики лучше сразу отправить пациента на консультацию к онкологу, морально подготовив пациента к возможному хирургическому вмешательству.
В случае диагностических сомнений между туберкулемой и злокачественной опухолью тактическим выбором должна быть операция на легком.
В пользу преимущественно хирургического подхода к туберкулемам диаметром более 2 см свидетельствуют и анатомические предпосылки для низкой эффективности химиотерапии:
- отсутствие сосудов в казеозно-некротических массах;
- слабая диффузия антибактериальных препаратов и инактивация некоторых из них в кислой среде казеоза;
- отсутствие бронхиального дренажа.
Средние, а особенно — крупные туберкулемы, множественные туберкулемы, а также туберкулемы, расположенные в VI сегменте, должны быть удалены, поскольку часто происходят их распад и диссеминация.
Воздержаться от операции (и даже от лечения) можно у больных со стабильными (в течение 3-5 лет) туберкулемами диаметром до 2 см. Аналогичную клинику, то есть стабильность и бессимптомность, могут иметь доброкачественные опухоли легких.
Тем не менее в алгоритмах действий пульмонолога в развитых странах округлая тень в легких при рентгенологическом исследовании у мужчины в возрасте 40 лет и старше — повод для хирургического вмешательства.
Деструктивные формы туберкулеза
Кавернозный туберкулез легких
Кавернозный туберкулез легких характеризуется наличием сформированной каверны, выглядящей на рентгенограмме изолированной кольце видной тенью в легком. Существование этой формы стало возможным только в период проведения антибактериальной терапии, когда существование туберкулезной каверны не сопровождается обсеменением или выраженной инфильтрацией. Формирование каверны происходит при инфильтративном или диссеминированном туберкулезе легких.
Синдром фазы распада проявляется кашлем с мокротой, влажными хрипами в легких, кровохарканьем и бактериовыделением.
Сформированная каверна не дает выраженной симптоматики. Она хорошо видна на продольной или компьютерной томограмме. По существующим представлениям, кавернозная форма существует до 2-х лет, в течение которых излечивается (включая резекцию легкого), прогрессирует до фиброзно-кавернозного туберкулеза либо осложняется грибковой суперинфекцией.
Полостные образования в легких могут сохраняться, несмотря на эффективно проведенную химиотерапию. Эти каверны могут стать источником легочного кровотечения, особенно если туберкулез прогрессирует.
Наличие терминальных легочных артерий внутри каверн создает риск профузного легочного кровотечения из так называемых аневризм Расмуссена.
Другая причина кровотечения — развитие аспергиллемы в постоянно существующей туберкулезной полости (включая санированные каверны). В этом случае кровотечение не связано с прогрессированием туберкулеза.
Прорыв туберкулезной каверны в плевральную полость также может вести к туберкулезной эмпиеме и бронхоплевральному свищу.
Дифференциальная диагностика
Синдром кольцевидной тени в легком требует дифференциальной диагностики с абсцессом легкого. Абсцесс обычно сопровождается острым началом, высокой температурой тела, ознобом, кашлем с обильной гнойной мокротой, высевом вирулентного возбудителя и даже кровохарканьем. Против кавернозного туберкулеза свидетельствуют отрицательные туберкулиновые реакции, отсутствие М. tuberculosis в мокроте, резко увеличенная СОЭ, выраженный лейкоцитоз. Абсцесс чаще локализуется в нижних отделах и имеет горизонтальный уровень жидкости в полости.
Рак легкого. Дифференциальную диагностику следует проводить с распадающимися периферическими опухолями легкого. Для этого мокроту исследуют на атипические клетки. Для рака характерно наличие широкой зоны перикавитарной инфильтрации вследствие прорастания опухоли в окружающую ткань. Внутренний контур полости, образующейся при распаде опухоли, чаще неровный, свойственна широкая тяжистая дорожка к корню легкого. В корне легкого можно обнаружить увеличенные лимфатические узлы. Оптимальный метод лучевого исследования больного с полостными образованиями — КТ, позволяющая тщательно обследовать состояние как легких, так и средостения.
Фиброзно-кавернозный туберкулез легких
Наиболее неблагоприятная, завершающая в прогрессирующем течении деструкции, гиперхроническая форма — фиброзно-кавернозный туберкулез легких.
Для него типичны толстостенные фиброзные, нередко деформированные каверны, грубые фиброзные изменения легочной ткани, деформация бронхов, смещение органов средостения, постоянное или рецидивирующее бацилловыделение полирезистентных штаммов М. tuberculosis, бронхогенные очаги-отсевы, осложнения в виде кровохарканья и легочных кровотечений, амилоидоза с развитием уремии, необратимой ЛСН, спонтанного пневмоторакса, внутрикавернозного аспергиллеза и др.
Больные фиброзно-кавернозным туберкулезом легких представляют наибольшую угрозу для здорового населения, требуют изоляции и длительной химиотерапии. Считают, что в одной каверне находится 1010-1012 микобактерий туберкулеза.
Течение
Фиброзно-кавернозный туберкулез может быть локальным и иметь довольно стабильное течение. Нередко посредством химиотерапии можно полностью стабилизировать процесс, а затем санировать больного, удалив пораженный участок легкого. Если же больной принимает туберкулостатики нерегулярно, злоупотребляет алкоголем или плохо питается, прогрессирование процесса неизбежно.
Прогрессирующий тип течения этой формы туберкулеза может встречаться с самого начала заболевания, в этом случае нередко прогрессирование продолжается, несмотря на химиотерапию, поскольку развивается полирезистентность микобактерий к химиопрепаратам. Закрытие фиброзной каверны при консервативной терапии маловероятно. При одностороннем процессе хирурги могут предложить операцию, несмотря на активность процесса.
Прогноз при этой форме туберкулеза часто неблагоприятный. Прогрессирование неизбежно приводит к осложнениям, от которых больной постепенно или скоропостижно погибает.
В России в период с 1991 до 1996 гг. доля больных фиброзно-кавернозным туберкулезом увеличилась на 42,9%.
Дифференциальная диагностика. Проблема дифференциальной диагностики фиброзно-кавернозного туберкулеза возникает редко. Бактериовыделение в сочетании с типичной рентгенологической картиной снимает многие вопросы. У олигобациллярных больных возможны сомнения в диагнозе, тогда во внимание принимают хронический абсцесс, врожденные воздушные кисты легкого, буллезные образования, ограниченные скопления воздуха в плевральной полости при эмпиеме.
При поликистозе кольцевидные тени однотипные и множественные, отсутствуют плевропульмональные тяжи, характерные для каверн, и дорожка к корню легкого.
Для булл более типична множественность образований, угловатость, фестончатость, прерывистость контуров вследствие многокамерности этих образований.
Цирротический туберкулез легких
В результате инволюции фиброзно-кавернозного, хронического диссеминированного, массивного инфильтративного туберкулеза, поражений плевры и туберкулеза внутригрудных лимфатических узлов с бронхолегочным поражением формируется цирротический туберкулез легких. характеризующийся разрастанием грубой соединительной ткани в легких и плевре.
Это конечная, но не самая опасная форма легочного туберкулеза. Она нередко фатальна для пациента, но в эпидемиологическом отношении не слишком опасна, поскольку чаще всего больные олигобациллярны. Лечение таких больных проблематично, поскольку туберкулостатики плохо проникают в измененную ткань. Односторонние формы цирротического туберкулеза можно излечить хирургически.
Дифференциальная диагностика. Цирротический туберкулез требует дифференциальной диагностики с циррозом легких различного происхождения. Заметим, что это вопрос принципиальный, поскольку цирротический туберкулез — активный процесс, а цирроз легкого — исход.
Существенную роль играет тщательно собранный анамнез, отражающий историю перенесенных заболеваний. Длительное отсутствие бактериовыделения и других признаков активности, отсутствие какой-либо рентгенологической динамики в течение ряда лет свидетельствуют в пользу цирроза.

Секреты долголетия: уроки из синих зон Земли

Влияние микропластика на здоровье: что говорят эксперты

Новый подход к менопаузе: заморозка ткани яичника может изменить все

Омега-3 vs. витамин D: что выбрать для здоровья иммунной системы?

Сможем ли мы добавить больше активной жизни к нашим годам?

Новое исследование: как фантазии помогают укрепить память
 Лечение туберкулеза народными средствами (фитотерапия), травы при туберкулезе
Лечение туберкулеза народными средствами (фитотерапия), травы при туберкулезе Tyберкулез и беременность, ВИЧ, сахарный диабет
Tyберкулез и беременность, ВИЧ, сахарный диабет Противотуберкулезные препараты – изониазид и рифампицин
Противотуберкулезные препараты – изониазид и рифампицин Противотуберкулезные препараты: рифабутин, стрептомицин, канамицин
Противотуберкулезные препараты: рифабутин, стрептомицин, канамицин

